Les beaux jours reviennent et le soleil, tant attendu après la grisaille et les jours de mauvais temps, est au rendez-vous. Nous avons besoin du soleil mais prudence car il n’est pas sans danger pour notre santé. On fait le point pour profiter de l’été en toute sécurité…
1. Un effet bénéfique sur le moral
Tout d’abord, le soleil est bénéfique et important. Il est, bien sûr, bon pour le moral. La lumière du soleil augmente la fabrication par nos neurones de dopamine et de sérotonine : 2 neurotransmetteurs apportant sérénité, détente et bonheur. De nombreuses personnes sont sensibles au manque de soleil et de lumière, on parle même de « dépression saisonnière » que l’on peut prendre en charge grâce à la luminothérapie et dont les symptômes s’estompent au retour des beaux jours. Alors il ne faut pas se priver des bienfaits du vrai soleil pour l’énergie et le moral.
Remarque : qu’est ce que la luminothérapie ?
La luminothérapie consiste à s’exposer face à une lampe reproduisant la lumière naturelle du soleil sur une durée d’une demi-heure par jour, au réveil (lampe de maximum 10 000 lux). On peut l’utiliser à partir de septembre et jusqu’en mars où les jours raccourcissent et la luminosité baisse ce qui peut entraîner chez les sujets les plus sensibles une dépression saisonnière.
Cette lumière artificielle mimant la luminosité du soleil, permet de freiner la sécrétion de la mélatonine. La personne retrouve ainsi plus d’énergie et de moral.
Il est préférable d’encadrer cette technique par le médecin pour éviter tout danger, qui est contre-indiquée :
- chez les personnes sous traitement photosensibilisant.
- en cas de problèmes oculaires (cataracte, dégénérescence maculaire, glaucome, rétinite pigmentaire) ou de maladies affectant la rétine (diabète, herpès…).
- dans le cas de certaines maladies psychiques (schizophrénie…).
Par ailleurs, il peut y avoir quelque effets indésirables transitoires : maux de tête, fatigue oculaire, nausées. Ils disparaissent généralement après quelques jours de pratique. Vous pouvez raccourcir la durée de la séance, puis de l’augmenter progressivement.
2. Le soleil, indispensable à la synthèse de la vitamine D, vitamine et hormone à la fois.
Le soleil est nécessaire à la fabrication par notre organisme de la vitamine D. La vitamine D est synthétisée par les cellules de la peau à partir d’un dérivé du cholestérol sous l’action des rayons ultraviolets B (UVB). Elle est ensuite transportée vers le foie et stockée en particulier l’hiver quand il y a moins de soleil. C’est enfin le rein, qui la transformera pour en obtenir la forme active de la vitamine D, celle qui va agir pour le système osseux, pour l’immunité et jouer un rôle dans la prévention des cancers.
La vitamine D existe sous 2 formes nommées vitamines D2 et D3. La forme D3 est meilleure, car elle est mieux assimilée par l’organisme.
On la retrouve aussi dans de nombreux aliments :
- Les poissons gras tels que le hareng, les sardines, le saumon, la truite, la perche, la dorade et le maquereau. Il faut utiliser une cuisson à la vapeur douce pour ne pas détruire la vitamine. Voici quelques chiffres :
+ Le hareng : 22 µg pour 100 g.
+ La truite : 15 µg pour 100 g.
+ La sardine : 12 µg pour 100 g.
+ Le saumon : 9 µg pour 100 g.
+ Le maquereau : 12 µg pour 100 g.
+ Le foie de morue : 250 µg pour 100 g. - Certains champignons, tels que les girolles, les cèpes et les morilles : 5 µg pour 100 g.
- Le jaune d’œuf, avec 11,4 µg pour 100 g.
- Le chocolat noir : 5 µg pour 100 g.
Cette vitamine possède de très nombreuses propriétés
- Elle est célèbre pour son rôle dans la minéralisation des os, des cartilages et des dents. Avec le calcium, elle est nécessaire pour permettre une croissance normale et un bon développement osseux chez les enfants. Sa carence est responsable du rachitisme. Elle contribue à l’absorption du calcium et du phosphore au niveau digestif et ainsi à leur équilibre, des taux à peu près constants, dans la circulation sanguine. Chez les femmes ménopausées et les hommes un peu plus âgés, elle permet de réduire la perte minérale osseuse et donc de diminuer le risque de fracture lié à l’ostéoporose. Elle permet également de maintenir une fonction musculaire normale et une bonne santé dentaire.
- La vitamine D permet de garder une muqueuse intestinale en bon état en agissant sur les jonctions entre les cellules. Lorsque la paroi intestinale est altérée, poreuse (on parle d’intestin poreux), des substances normalement bloquées peuvent passer et se retrouver dans la circulation sanguine, tels trop de calcium d’origine animale ou des facteurs de croissance qui ne nous sont pas destinés.
- La vitamine D exerce une action positive sur le système immunitaire en stimulant les globules blancs macrophages et les cellules dendritiques spécialisées pour nos défenses immunitaires. Elle a aussi un effet anti-inflammatoire en augmentant le nombre de lymphocytes issus du thymus, les Th2.
- Elle aurait un effet protecteur à fortes doses pour traiter la sclérose en plaques et contre certains cancers : sein, côlon, prostate. Elle fait, enfin, l’objet de recherches quant à son rôle dans les pathologies telles que : l’hypertension artérielle, le diabète, l’obésité..
Le manque de vitamine D est-il fréquent ?
Les biologistes considèrent qu’environ 80 % de la population française serait en déficit en vitamine D. Ce déficit s’explique par plusieurs raisons :
- Chez un adulte en bonne santé, une exposition des mains, des avant-bras et du visage pendant 10 à 30 minutes, par jour selon le type de peau, d’avril à octobre serait suffisant pour couvrir les besoins. Ce taux d’ensoleillement est évidemment insuffisant pendant la période hivernale. On ne dit pas assez que l’été permet de faire des réserves pour l’hiver.
- La pollution atmosphérique et les nuages filtrent les rayons UVB, qui sont nécessaires à la peau pour la synthèse de la vitamine D.
- Une alimentation pauvre en vitamine D (c’est une vitamine liposoluble c’est à dire soluble dans les graisses) qui ne contient pas, entre autre, assez de poissons gras, d’oeuf avec le jaune liquide qui apporte en plus du bon cholestérol.
- Les personnes à peau pigmentée : la pigmentation de la peau filtre également les UVB.
Faut il se supplémenter : traitement allopathique et / ou complément alimentaire ?
Face à ces chiffres éloquents, devons nous envisager une supplémentation systématique ?
Selon les données de l’étude Inca 3 de l’Anses (Agence nationale de sécurité sanitaire de l’alimentation, de l’environnement et du travail) les apports moyens en vitamine D dans la population française par l’alimentation sont de :
+ 5,2 microgrammes/jour pour les enfants de 1 à 3 ans, soit environ 208 UI.
+ 2,6 microgrammes/jour pour les enfants de 4 à 10 ans soit 104 UI.
+ 2,9 microgrammes/jour chez les enfants de 11 à 17 ans, soit 116 UI.
+ 3,1 microgrammes/jour chez les adultes de 18-79 ans soit 124 UI.
Ces apports sont par ailleurs plus élevés chez les hommes que chez les femmes. Cependant, ces apports sont nettement insuffisants. Ces chiffres sont évidemment des moyennes, et en adoptant une alimentation riche en vitamine D, on pourra augmenter significativement ces valeurs.
Malgré tout, une supplémentation est souvent nécessaire en période hivernale. Pour le reste de l’année cela dépend de votre analyse de sang (les normes biologiques pour la vitamine D3 sont : 75 à 200 nmol/L soit 30 à 80 µg /L).
Tableau des besoins journaliers en vitamine D :
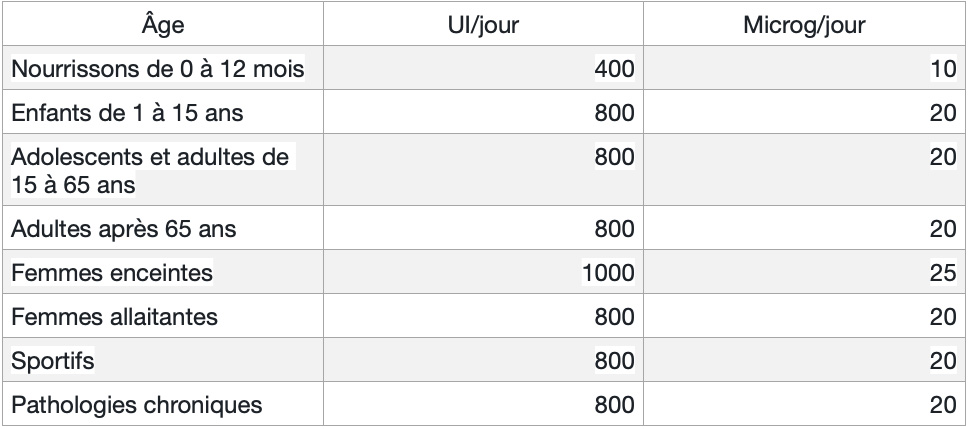
Outre une attention particulière portée à votre alimentation et une exposition au soleil bien gérée, on peut avoir besoin d’une supplémentation en vitamine D. Votre médecin peut ajouter au bilan classique, le dosage sanguin de la vitamine D.
- Lors de carences avérées, le médecin peut prescrire de la vitamine D sous forme de gouttes journalières ou de dose de charge (entre 50 000 UI et 200 000 UI tous les 2 à 3 mois).+ La supplémentation est systématique chez les enfants surtout parce qu’ils ne doivent pas être exposés au soleil. Les pédiatres et les médecins généralistes sont très vigilants et prescrivent des gouttes chez les enfants jusqu’à 2 ans. La dose est différente si l’enfant est prématuré, allaité ou non et selon la couleur de la peau. Au delà de 2 ans et jusqu’à la fin de l’adolescence, le médecin peut poursuivre l’utilisation des gouttes de façon journalière ou choisir de prescrire une ampoule en prise unique, à raison d’une dose tous les 2 à 3 mois en période hivernale.
+ La supplémentation est également systématique chez la femme enceinte, soit une dose journalière de 1000 UI durant le dernier trimestre, soit une dose unique de 100 000 UI au début du troisième trimestre.
+ La supplémentation pour les mamans qui allaitent n’est pas forcément poursuivie pendant l’allaitement puisque le nourrisson sera supplémenté directement avec une dose adaptée.
+ Une supplémentation doit être envisagée chez les sportifs selon leur activité. Elle est utile chez les sportifs de haut niveau (trail, cyclisme, triathlon…) pour un volume d’entrainement hebdomadaire de 15 heures et plus. Pour éviter une carence certainement préjudiciable à la performance, des dosages réguliers doivent être réalisés et une supplémentation adaptée doit être envisagée au cas par cas.
+ Enfin, en cas de maladies chroniques (cancers, diabète, obésité…), une supplémentation est réalisée, dans un but immunologique. - Lors de déficit, ou lorsque l’on se situe dans la norme basse, on peut utiliser des compléments alimentaires à base de vitamine D. Il existe un très grand nombre de produits disponibles sous forme de gouttes ou de capsules d’huile. Dans tous les cas, il s’agit d’une utilisation journalière. Le traitement peut se faire sur une période de 3 mois au moins idéalement (le plus souvent sur la période hivernale).
3. Le soleil, bien comprendre ses dangers :
Le spectre du rayonnement solaire se répartit de la manière suivante :
- 50 % dans l’infrarouge
- 40 % dans le spectre visible
- 10% dans l’ultraviolet : UVA et UVB
L’ensoleillement varie selon de nombreux facteurs : la saison, la latitude, l’inclinaison du soleil sur l’horizon et l’altitude. La réflexion des UV par le sol est variable et dépend de la nature du sol :
- 80 % pour la neige
- 20 % pour le sable
- 5 % pour l’eau
- 3 % pour l’herbe.
Remarques :
- La dose d’UVB réfléchi est très importante quelque soit la saison.
- L’utilisation d’un parasol à la mer protège de la chaleur des infra-rouges (IR) mais pas des UVB réfléchis par le sable. Ne pensez donc pas trop vite que vous êtes à l’abri et que vous pouvez rester sur la plage toute la journée, sans protection.
Comment la peau réagit-elle aux différents rayonnements lumineux ?
- 50 % des UVA sont stoppés par l’épiderme, et 50 % pénètrent dans le derme,
- 85 % des UVB sont stoppés par l’épiderme, et 15 % pénètrent dans le derme,
- Les infrarouges (IR) parviennent jusqu’à l’hypoderme.
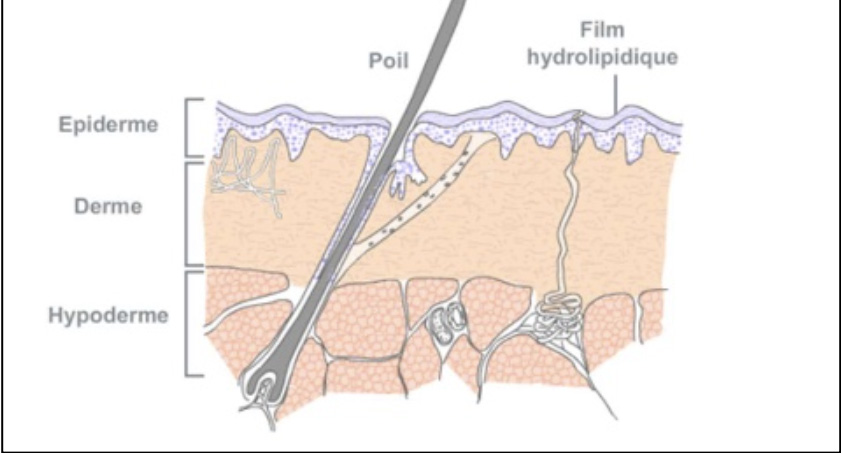
Quels sont les effets des radiations solaires sur la peau ?
À court terme
- L’insolation et le coup de chaleur, sont causés par les Infra Rouges (IR). Il s’agit d’une trop forte dose de soleil qui ne peut pas être compensée par les mécanismes de thermorégulation (transpiration).
- Le coup de soleil ou érythème actinique est causé principalement par les UVB. La gravité du coup de soleil est variable. Il peut s’agir d’un simple érythème solaire ; la peau est rouge et chaude, mais il peut aussi aller jusqu’à la brûlure avec phlyctènes (bulles contenant du liquide que l’on appelle communément « les ampoules »).
- L’hyperplasie épidermique et l’hyperkératinisation. C’est l’épaississement de l’épiderme et surtout de la couche cornée, c’est grâce à ce mécanisme que les problèmes d’acné chez les jeunes sont améliorés pendant la période estivale mais attention à l’effet rebond du mois de septembre.
- La réactivation du virus de l’herpès simplex aussi appelé « bouton de fièvre ». Le virus reste en dormance, sanctuarisé, entre les différents épisodes et le soleil favorise une nouvelle poussée virale (comme le stress). Lorsque l’on est porteur de ce virus, il faut utiliser des sticks pour les lèvres avec filtres solaires.
- L’allergie au soleil ou lucite estivale bénigne, survient en général après une première exposition, dans les 12 premières heures après l’exposition. Il s’agit de petites papules, de « plaques » rouges et légèrement en relief. Elle touche essentiellement, la femme jeune, sur les zones découvertes en été, principalement le décolleté, mais le visage n’est pas touché. Elle est associée à de fortes démangeaisons qui peuvent gêner le sommeil. Si la personne ne s’expose plus au soleil, la lucite régresse progressivement en quelques jours (une dizaine maximum). Chaque année, la lucite peut réapparaître, elle peut aussi s’aggraver d’année en année. Si vous souffrez de lucite, il faut utiliser, à titre préventif, des compléments alimentaires solaires protègeront de la survenue de ces plaques et démangeaisons. On peut citer UV-SKIN (NHCO), oenobiol solaire intensif (Oenobiol) ou encore Phytobronz (Arkopharma). Ils seront à démarrer 15 jours avant le début de l’exposition solaire et durant toute la période d’exposition. Ils sont très efficaces. Les compléments alimentaires solaires ne contiennent évidemment pas de filtres solaires. Leur rôle est de favoriser une meilleure résistance de la peau aux agressions UV et une meilleure hydratation cutanée. Comme ils contiennent des anti-oxydants : caroténoïdes, sélénium, vitamines A et E… ils luttent contre la formation des radicaux libres générés par les ultraviolets. Quand la lucite devient vraiment invalidante, il est conseillé de consulter votre médecin généraliste ou votre dermatologue.
- La photosensibilité. Elle peut être liée à une photo-allergie ou à une phototoxicité. Plus de 100 substances, ingérées ou appliquées localement, sont connues pour déclencher des réactions cutanées après une exposition au soleil. On peut citer des médicaments comme l’Amiodarone (anti-arythmique cardiaque), le Kétoprofène (anti-inflammatoire), les antibiotiques de la famille des fluoroquinolones…Mais aussi des produits naturels tels que les Huiles Essentielles d’agrumes (citron, orange, bergamote, pamplemousse), de cumin qu’elles soient utilisées par voie orale ou localement. Ou encore, l’aloe vera et l’alcool présent dans les solutions hydro-alcoolique très utilisées depuis le COVID-19… Évidemment cette liste n’est pas exhaustive, alors prudence… Pour les médicaments concernés, un pictogramme est apposé normalement sur les emballages

- Le masque de grossesse : le masque de grossesse est une hyperpigmentation de la peau qui se traduit par des taches qui apparaissent sur le front, le nez, les pommettes, le menton et autour de la lèvre supérieure des femmes enceintes, au cours du 2e trimestre de grossesse. Ces taches sont dues à une haute concentration d’hormones (œstrogènes et progestérone) dans l’organisme qui augmente la production de mélanine (ce pigment réagit lorsqu’il est exposé au soleil).
+ A long terme
- Les effets chroniques des UV sont dépendants des doses reçues et ils sont cumulatifs.
Le vieillissement photo-induit ou photo-vieillissement, causé principalement par les UVA. 50 % des UVA vont pénétrer jusqu’au niveau du derme et altérer le collagène et l’élastine qui donnent à la peau sa fermeté. On note aussi la possibilité de survenue de taches pigmentaires et de rides. - L’apparition des cancers cutanés, causés principalement par les UVB. Le risque est dose-dépendant. Les UVB pénètrent dans l’épiderme (la couche externe de la peau). Ils endommagent l’ADN des cellules de la peau pour favoriser le développement de cellules précancéreuses qui peuvent ensuite évoluer en cancers de la peau, en général de très bon pronostic si la lésion est diagnostiquée tôt.
Remarque : que penser du bronzage artificiel ?
Il est absolument certain que les séances de bronzage en cabines favorisent les cancers de la peau et accélèrent le vieillissement de la peau. Les UV artificiels émis par les lampes sont classées cancérigènes par le CIRC (Centre International de Recherche sur le Cancer). Les UV émis lors d’une séance de bronzage sont principalement des UVA et leur dose est nettement supérieure à celle du soleil, ce qui représente un véritable danger (pouvant être responsable en très peu de temps de brûlures et d’affaiblissement du système immunitaire en favorisant l’apparition de maladies opportunistes comme l’herpès…). Il ne faut donc pas recourir à cette pratique puisque le risque de développer un cancer de la peau est très important !
Zoom sur les mélanomes et autres cancers cutanés.
Les 3 principales formes de cancer de la peau sont le mélanome, le carcinome basocellulaire et le carcinome spinocellulaire.
LES MÉLANOMES : au début ce sont des lésions bénignes (grain de beauté en général sans poil) qui sont simplement enlevées chirurgicalement et ne reviennent pas.
Le mélanome est en constante augmentation depuis 50 ans.
Les facteurs de risques sont :
- L’exposition solaire excessive de la peau : c’est le facteur de risque principal. En particulier les brûlures solaires pendant l’enfance et l’adolescence.
- Un antécédent personnel ou familial de mélanome.
- Un antécédent personnel de cancers cutanés liés à l’exposition solaire (carcinomes).
- La présence de nombreux « grains de beauté » (appelés naevus) sur le corps qui ne doivent pas évoluer.
Si un grain de beauté grossit, s’étale, noircit, il doit être enlevé chirurgicalement sous anesthésie locale sans tarder.
Le mélanome se présente le plus souvent comme une tache brune qui survient soit sur un « grain de beauté » pré-existant, soit qui apparaît spontanément. On peut l’observer sous un ongle de main (pouce) ou de pied (gros orteil) et il peut être trop facilement pris pour un traumatisme (doigt ou pied dans la porte).
Les meilleurs gestes de prévention sont donc :
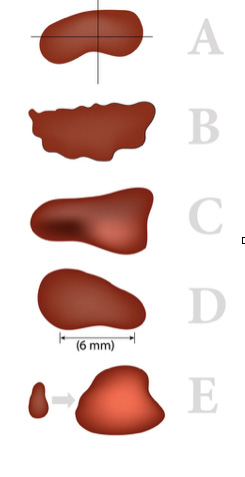
- L’autosurveilance (par mensurations précises et photographies prises à la même distance) : un « grain de beauté » nouveau ou ancien qui grandit, gratte, saigne, change de couleur doit alerter et nécessite une consultation dermatologique rapide. Pour vous aider à repérer précocement un mélanome, on suit la règle ABCDE :
+ A pour Asymétrie : la moitié du naevus est différente de l’autre moitié.
+ B pour Bords irréguliers : les bords peuvent être mal délimités.
+ C pour Couleur inhomogène : variant d’une zone à l’autre de la lésion.
+ D pour Diamètre : qui est souvent supérieur à 6 mm.
+ E pour Évolution : l’aspect de la lésion dans sa taille surtout, sa forme, ou sa couleur a changé.
- Le masque de grossesse : le masque de grossesse est une hyperpigmentation de la peau qui se traduit par des taches qui apparaissent sur le front, le nez, les pommettes, le menton et autour de la lèvre supérieure des femmes enceintes, au cours du 2e trimestre de grossesse. Ces taches sont dues à une haute concentration d’hormones (œstrogènes et progestérone) dans l’organisme qui augmente la production de mélanine (ce pigment réagit lorsqu’il est exposé au soleil).
+ A long terme
- Les effets chroniques des UV sont dépendants des doses reçues et ils sont cumulatifs.
Le vieillissement photo-induit ou photo-vieillissement, causé principalement par les UVA. 50 % des UVA vont pénétrer jusqu’au niveau du derme et altérer le collagène et l’élastine qui donnent à la peau sa fermeté. On note aussi la possibilité de survenue de taches pigmentaires et de rides. - L’apparition des cancers cutanés, causés principalement par les UVB. Le risque est dose-dépendant. Les UVB pénètrent dans l’épiderme (la couche externe de la peau). Ils endommagent l’ADN des cellules de la peau pour favoriser le développement de cellules précancéreuses qui peuvent ensuite évoluer en cancers de la peau, en général de très bon pronostic si la lésion est diagnostiquée tôt.
Remarque : que penser du bronzage artificiel ?
Il est absolument certain que les séances de bronzage en cabines favorisent les cancers de la peau et accélèrent le vieillissement de la peau. Les UV artificiels émis par les lampes sont classées cancérigènes par le CIRC (Centre International de Recherche sur le Cancer). Les UV émis lors d’une séance de bronzage sont principalement des UVA et leur dose est nettement supérieure à celle du soleil, ce qui représente un véritable danger (pouvant être responsable en très peu de temps de brûlures et d’affaiblissement du système immunitaire en favorisant l’apparition de maladies opportunistes comme l’herpès…). Il ne faut donc pas recourir à cette pratique puisque le risque de développer un cancer de la peau est très important !
Zoom sur les mélanomes et autres cancers cutanés.
Les 3 principales formes de cancer de la peau sont le mélanome, le carcinome basocellulaire et le carcinome spinocellulaire.
LES MÉLANOMES : au début ce sont des lésions bénignes (grain de beauté en général sans poil) qui sont simplement enlevées chirurgicalement et ne reviennent pas.
Le mélanome est en constante augmentation depuis 50 ans.
Les facteurs de risques sont :
- L’exposition solaire excessive de la peau : c’est le facteur de risque principal. En particulier les brûlures solaires pendant l’enfance et l’adolescence.
- Un antécédent personnel ou familial de mélanome.
- Un antécédent personnel de cancers cutanés liés à l’exposition solaire (carcinomes).
- La présence de nombreux « grains de beauté » (appelés naevus) sur le corps qui ne doivent pas évoluer.
Si un grain de beauté grossit, s’étale, noircit, il doit être enlevé chirurgicalement sous anesthésie locale sans tarder.
Le mélanome se présente le plus souvent comme une tache brune qui survient soit sur un « grain de beauté » pré-existant, soit qui apparaît spontanément. On peut l’observer sous un ongle de main (pouce) ou de pied (gros orteil) et il peut être trop facilement pris pour un traumatisme (doigt ou pied dans la porte).
Les meilleurs gestes de prévention sont donc :
- L’autosurveilance (par mensurations précises et photographies prises à la même distance) : un « grain de beauté » nouveau ou ancien qui grandit, gratte, saigne, change de couleur doit alerter et nécessite une consultation dermatologique rapide. Pour vous aider à repérer précocement un mélanome, on suit la règle ABCDE :
+ A pour Asymétrie : la moitié du naevus est différente de l’autre moitié.
+ B pour Bords irréguliers : les bords peuvent être mal délimités.
+ C pour Couleur inhomogène : variant d’une zone à l’autre de la lésion.
+ D pour Diamètre : qui est souvent supérieur à 6 mm.
+ E pour Évolution : l’aspect de la lésion dans sa taille surtout, sa forme, ou sa couleur a changé.
Au moindre doute, lorsqu’une tache change, un ”bouton » grossit, vous devez consulter votre dermatologue. Si les délais de rendez-vous sont longs, consulter votre médecin généraliste.
- Le dépistage : surveillance des naevus sur l’ensemble du corps (y compris le cuir chevelu, la peau et les muqueuses des zones génitales homme et femme) chez un dermatologue.
- La photo-protection, en particulier chez les enfants et les adolescents, les sujets à risque de développer un mélanome. En effet, les sujets à peau claire, ne bronzant pas ou peu (brûlures solaires en début d’exposition), doivent être informés de la nécessité de la protection solaire pour éviter le risque de mélanome.
Remarques :
+ Les cancérologues distinguent différents stades d’évolution de mélanomes de gravité très différente selon les résultats de l’étude au microscope après avoir enlevé la lésion. Il s’agit de l’épaisseur en profondeur de la peau. Plus l’atteinte est profonde en mm plus la lésion est grave car les cellules malignes peuvent migrer sous la peau par voie lymphatique.
+ 70% des mélanomes sont superficiels, nommés SSM ou Superficiel Spreading Melanome. Après ablation chirurgicale complète, la guérison est assurée aucune surveillance n’est nécessaire.
LE CARCINOME BASOCELLULAIRE
C’est le plus fréquent des cancers. Le facteur de risque prépondérant est le soleil et en particulier l’exposition UV pendant l’enfance. Son pronostic est excellent, car il n’évolue par vers le système lymphatique et ganglionnaire s’il est pris en charge tôt ; d’autre part, il ne métastase que très rarement. La lésion se trouve le plus souvent sur les zones exposées au soleil, autour des orifices : visage, oreilles, cou, mais aussi bras, jambes, dos.
LE CARCINOME SPINOCELLULAIRE
Le carcinome spinocellulaire ou épidermoïde est moins fréquent que le précédent. Le facteur de risque principal est aussi le soleil, mais avec des expositions plus prolongées et répétées au cours de la vie lors des activités professionnelles (travailleurs en extérieur) ou de loisirs. Il siège sur les zones exposées aux UV : face (oreilles, nez, lèvres), dos des mains et des bras, cuir chevelu, jambes. Il peut évoluer vers les ganglions de la région où il se développe. Un à plusieurs ganglions doivent être enlevés chirurgicalement et contrôlés au microscope. Si l’un d’entre eux est atteint des traitements complémentaires sont nécessaires.
Merci de votre lecture !
Si vous souhaitez recevoir des informations concernant la « Prévention, diagnostic et traitement du cancer« , s’il vous plaît veuillez vous inscrire ici :
Conclusion
Le soleil est excellent et indispensable à notre santé naturelle. Il faut savoir le recevoir selon la couleur de sa peau et les horaires de la journée pour qu’il nous aide à fabriquer les bonnes quantités de vitamine D dont nous avons besoin tout au long de l’année. Il faut aussi savoir sans protéger ce qui fera l’objet d’une seconde lettre.
Partager cette lettre
S’abonner aux lettres gratuitement
Luc Montagnier a découvert en 1983 le virus du sida (VIH, Virus de l’Immunodéficience Humaine). Il a très vite compris qu’un vaccin contre ce retrovirus à ARN, serait très difficile à mettre au point du fait de ses mutations permanentes. Quarante plus tard le vaccin n’existe toujours pas.